
Jeroen Muller
GGZ heeft dringend behoefte aan meerjarenperspectief
Van Der Hoef & Partners publiceert interviews met bestuurders uit de zorg.
De inspiratie voor deze gesprekken vinden wij in de enorme eisen die aan bestuurders worden gesteld. De bestuurder is het baken in tijden van afnemende zekerheid en de (financiŽle) druk en verantwoordelijkheid nemen toe. ’Het handhaven van de koers’ is niet meer voldoende, relatieve rust en stabiliteit zijn weg. Eisen worden gesteld aan stijl, flexibiliteit en veranderbereidheid, maar ook aan het kunnen maken van duidelijke, vaak harde, keuzes. Leven met onzekerheid is de nieuwe norm.
In de gesprekken staat de vraag centraal: hoe gaat een bestuurder met deze uitdagingen om?
We spreken met Jeroen Muller, voorzitter RvB Arkin in Amsterdam
GGZ heeft dringend behoefte aan meerjarenperspectief
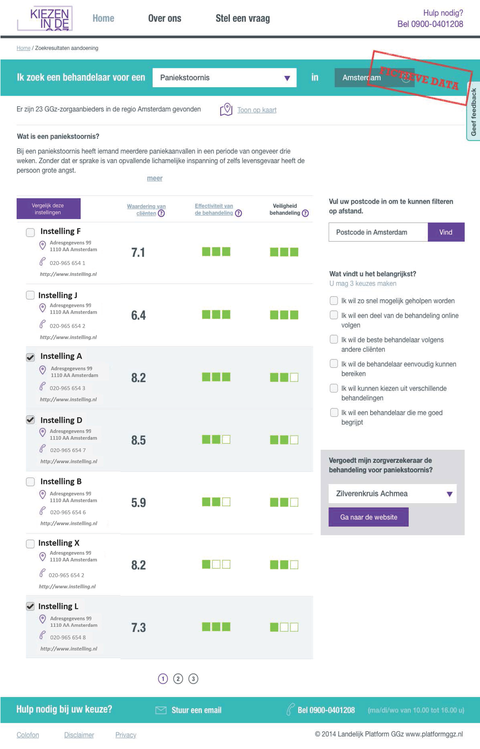
Jeroen Muller, voorzitter van de raad van bestuur van Arkin, gelooft heilig in een keuze-website waar cliŽnten per regio belangrijke informatie kunnen vinden over individuele behandelaars. Over bijvoorbeeld hun kennis en expertise, effectiviteit van hun behandeling en bejegening. ‘We moeten binnen de GGZ transparanter worden, cliŽnten moeten hun eigen behandelaar kunnen kiezen en zich daar vertrouwd bij voelen. En ja, de financieringsstructuur moet ook op de schop.’
‘Het zou mooi zijn als we over tien jaar een digitaal platform hebben dat zo verfijnd is dat cliŽnten daarin precies kunnen zien welke hulpinstanties en individuele zorgverleners in hun buurt of regio beschikbaar zijn’, zegt Muller. ‘Als op dit platform ook te vinden is welke specialisaties de individuele zorgverleners hebben, hoe effectief ze werken en hoe groot de wachtlijsten zijn, kan de cliŽnt een keuze maken die bij hem past. Nu maken de professionals meestal de match, omdat ze denken dat dit voor de cliŽnt het beste is. Juist deze kwetsbare cliŽnten moeten vertrouwen hebben in hun behandelaar, dat vergroot het effect van de behandeling. Zelf kiezen helpt daarbij. Die omslag naar transparantie vraagt wel om lef, professionals vinden dit nog eng. Want hoe meet je op een genuanceerde manier effectiviteit? De effectiviteit van een therapeut die veel hoogcomplexe patiŽnten behandelt, lijkt misschien al gauw lager dan van een collega die alleen maar mensen met relatief lichte angststoornissen behandelt. Maar het zou mooi zijn als we over een aantal jaren zo’n verfijnde website hebben. Ik ben dan ook blij dat Zorginstituut Nederland subsidie verleent aan het Landelijk Platform GGZ om deze keuze-website* op te zetten.’
Wurggreep
Bij de start van het interview kijkt Muller bezorgd. Problemen met een zorgverzekeraar houden hem uit de slaap. ‘Het is zo ongelooflijk jammer dat we nog steeds vooral achteruit kijken, we houden elkaar in een wurggreep door vooral over achterliggende jaren te praten. De DBC-visie is voor onze sector niet meer passend, we blijven steggelen over afspraken van vier of vijf jaar geleden, met onduidelijke definities, waar we niet uitkomen. Bijna altijd gaat het over geld, niet over inhoud. Hoe verstevigen we de relatie tussen geld en inhoud? Hoe komen we tot een nieuwe productstructuur waar ook professionals tot hun recht komen? Hoe zorgen we dat inbreng van medewerkers echt betekenis krijgt bij de financiering van de zorg? GGZ-zorg en verzekeraars hebben elkaar jarenlang in wantrouwen bekeken. Het beeld bestond dat we maar wat deden in onze sector. We zijn professionele organisaties, we doen het goed, maar het beeld blijft. We houden elkaar gevangen in oude discussies. Er is meer souplesse nodig. Zorgverzekeraars hebben soms nog steeds het idee dat wij de boel flessen. We moeten professioneel en objectief laten zien wat het effect van onze behandeling is, zodat de verzekeraars vertrouwen krijgen in wat wij doen. Zorgverzekeraars willen terecht via objectieve maatstaven weten dat hun geld goed besteed wordt.’
ROM’en
Nu wordt binnen de GGZ vaak gebruikgemaakt van een begin- en eindmeting, maar een eindmeting zegt niets over het moment waarop we de maximale effectiviteit van de behandeling bereikt hebben. Is de cliŽnt bijvoorbeeld langer behandeld dan nodig? Muller: ‘De vraag is niet of er nog klachten zijn, maar of er met behandelen nog gezondheidswinst te behalen is. Nee? Dan zo snel mogelijk een verplichte peer review waarbij we de ROM-data gebruiken om te onderzoeken waarom een cliŽnt niet meer herstelt. Gaat de client dan nog steeds niet vooruit? Dan stoppen. Het is frustrerend nog behandeld te worden terwijl je klaar bent. En het jaagt de kosten van de zorg omhoog. Door vaker te ROM’en (Routine Outcome Monitoring) kunnen zorgprofessionals objectief de effectiviteit van hun behandeling vaststellen. Vaak wordt dit ROM’en ervaren als arbeidsintensieve en overbodige administratielast, maar het is een essentieel onderdeel van hun werk. Je hebt als professional de verplichting op een wetenschappelijk verantwoorde manier te laten zien hoe effectief je bent.’
Turfjes om de turfjes
Het gaat volgens Muller ook fout op een andere manier. Geef een team de ruimte en het gaat goed, is zijn ervaring. Verzekeraars geven nu een kortingsboete als het ROM-percentage onder 50 procent blijft. ‘Op een budget van 250 miljoen is 1 procent boete een hoop geld, dan raak je zomaar 2,5 miljoen kwijt. Gevolg is dat we in de GGZ nu turfjes zetten om het turfjes zetten, niet om te leren hoe we effectiever kunnen werken, bijvoorbeeld door overbehandeling te voorkomen. Als we dat zouden doen, besparen we zoveel dat we het helemaal niet meer over geld hoeven te hebben.’
FinanciŽle prikkels
FinanciŽle prikkels vanuit de zorgverzekeraars om de zorg goedkoper te maken? Prima, vindt Muller. Maar financiŽle prikkels leiden nu tot schaarste en verschraling. ‘Als ik gepast gebruik van onze zorg toepas, scheelt dat omzet, dat is geen prikkel om mijn best te doen. De zorgverzekeraar zou mij als compensatie bijvoorbeeld kunnen toestaan meer volume te draaien, zodat we wachtlijsten kunnen wegwerken. Van daaruit kunnen we de schadelast voor verzekeraars beperken. Deze afspraken liggen er ook, maar niet elke verzekeraar volgt deze lijn. En een verzekeraar kan wel een ziekenfonds overnemen, maar mag het risico van zo’n overname natuurlijk niet afwentelen op de zorginstellingen. Verzekeraars rekenen van jaar tot jaar, zij zijn bezig met de premie van hun polissen, wij hebben als GGZ dringend behoefte aan een meerjarenperspectief. Daar moeten we samen aan bouwen. Nu gaat een zorginhoudelijk uitstekende maar kleine partij als Victas vanwege stelselwijzigingen en politieke keuzes failliet. Kleinere instellingen komen in liquiditeitsproblemen omdat ze nog steeds discussiŽren over betalingen uit voorgaande jaren of omdat ze meer moeten afboeken dan voorzien. Als we zo doorgaan, hebben we in de toekomst nog maar vijf grote GGZ-instellingen en leggen kleine gezonde zorginstellingen het loodje. Uiteindelijk hebben GGZ en zorgverzekeraars hetzelfde doel: de cliŽnt betaalbare en goede zorg verlenen. We moeten elkaar vasthouden rondom kwaliteit, vanuit een gevoel van vertrouwen.’
Samenhang
Muller vindt dat ook meer samenhang nodig is tussen zorgverzekeraars en gemeenten. Iemand met schizofrenie en hallucinaties zal specialistische behandeling uit de GGZ nodig hebben om cognitief beter te functioneren. Tegelijkertijd weet iedereen dat deze mensen minder snel terugvallen als ze structuur aangeboden krijgen, bijvoorbeeld op het gebied van wonen, werk en relaties. ‘Hier zijn gemeenten voor nodig. Door een baan en sociale contacten worden deze mensen gelukkiger en hoeven ze minder gebruik te maken van de specialistische GGZ-zorg. Daar plukken zorgverzekeraars de vruchten van. Het zou van lef getuigen als de verzekeraars de gemeenten hiervoor een soort van winstuitkering zouden geven.’
Prachtig visionair beeld
Er is in de ogen van Muller ook lef nodig om voor de toekomst essentiŽle veranderingen door te voeren. Lef om te kiezen voor een nieuwe productstructuur en om de financiering anders te organiseren. Lef om in de GGZ transparanter te gaan werken, zodat cliŽnten en zorgverzekeraars inzicht krijgen in de behandeleffectiviteit, maar ook de zorgprofessionals zien waar hun zorg beter kan. Lef om meer te innoveren, want dat gebeurt in de zorgsector maar matig. En lef om meer te differentiŽren en toe te groeien naar precisiepsychiatrie. Muller: ‘Aartjan Beekman, een visionair psychiater, heeft hier belangrijke dingen over gezegd. Als je deze ideeŽn koppelt aan transparantie, keuzevrijheid voor de cliŽnt en een nieuw model waarin we door objectief te meten de zorg effectief en betaalbaar kunnen houden, dan gloort een prachtig visionair beeld voor de GGZ-zorg.’
Beste zorg
Maar voor het zover is, zullen nog harde financiŽle noten moeten worden gekraakt. ‘Jammer’, zegt Muller, ‘dat gekissebis over geld vind ik eigenlijk niet interessant. Ik wil dat zorgverzekeraars ons in staat stellen onze cliŽnten de beste zorg te geven, dat is wat mij drijft. Toch zal ik er ook alles aan doen om de goede zorg voldoende gefinancierd te krijgen. Ook als ik ten strijde moet trekken tegen onwelwillende zorgverzekeraars’.
Dit interview is op verzoek van Van Der Hoef & Partners uitgewerkt door Ben Tekstschrijver, tekstschrijver gespecialiseerd in de zorg.
* Hierbij alvast een voorbeeld van de keuze-website van het Landelijk Platform GGZ.
* 

Arkin is ontstaan uit een tweetal fusies en enkele overnames. Hierdoor is Arkin ťťn van de grotere Ggzorganisaties in Nederland geworden. Arkin biedt hulp bij psychiatrische stoornissen en complexe psychische- en verslavingsproblematiek. Arkin is tevens een vooraanstaand opleidingsinstituut en verricht wetenschappelijk onderzoek.
Bij het ontstaan van Arkin (2009) werd Jeroen Muller benoemd tot voorzitter Raad van Bestuur. Hiervoor was hij sinds 2006 bestuursvoorzitter bij Mentrum, ťťn van de rechtsvoorgangers van Arkin. Muller is zijn carriŤre gestart als forensisch psycholoog en vrijgevestigd psychotherapeut. Hij studeerde klinische psychologie en functieleer aan de Universiteit van Amsterdam. In 1995 behaalde hij zijn registratie als erkend psychotherapeut. Vervolgens deed hij een aantal masteropleidingen op het gebied van management, waaronder Master of Executive Business Administration (MBA) aan de Nijenrode Universiteit en aan de Universiteit van Rochester, New York.
VDH Executive
RŲellstraat 1
6814 JC Arnhem
Tel: 026 - 442 44 40
Fax: 026 - 442 27 66
E-mail:







reacties
Plaats een reactie